В настоящее время врачи практического здравоохранения уделяют большое внимание различным современным функциональным и ультразвуковым методам исследования сердца и сосудов и довольно часто несправедливо забывают и не учитывают некоторые физикальные навыки обследования пациента, нередко играющие важную роль в постановке правильного диагноза.
Как известно, физикальные методы исследования относятся к числу объективных методов и включают осмотр, пальпацию, перкуссию и аскультацию.
Осмотр пациентов с заболеваниями сердечно-сосудистой системы служит первым приемом объективного исследования больного и осуществляется на протяжении всего обследования. Осмотр необходимо проводить при достаточном освещении и в определенной последовательности, которая включает:
-
оценку состояния;
-
оценку уровня сознания;
-
оценку положения;
-
оценку общего вида пациента;
-
осмотр лица и области шеи;
-
исследование подкожной жировой клетчатки;
-
осмотр кожи, фаланг пальцев рук и ног, области сердца.
Состояние пациентов с сердечно-сосудистыми заболеваниями может быть удовлетворительным, средней тяжести и тяжелым.
Сознание пациентов с сердечно-сосудистыми заболеваниями подразделяется на ясное, неясное, ступор, сопор, кому.
Положение пациента с сердечно-сосудистыми заболеваниями может быть активным, вынужденным и пассивным.
В кардиологической практике вынужденное положение, как правило, занимают пациенты с тяжелой сердечной недостаточностью (положение ортопноэ или с высоким изголовьем), оно заключается в том, что пациент сидит на кровати или в кресле с опущенными ногами, откинувшись на его спинку. При этом положении у данных пациентов происходит уменьшение одышки, связанное с депонированием большого объема крови в венах нижних конечностей и уменьшением ее притока в малый круг кровообращения.
Общий вид пациента (habitus) включает оценку телосложения, походки, наличие видимых дефектов тела, нарушения координации движения, степень развития подкожной жировой клетчатки.
Как известно, избыточное развитие подкожной жировой клетчатки относится к независимым факторам риска развития сердечно-сосудистых заболеваний, поэтому оценка данного показателя должна в обязательном порядке включаться в обследование кардиологического пациента. Для оценки степени ее развития определяют толщину кожной складки на различных участках тела, чаще у нижнего угла лопатки (в норме 1-1,5 см) и на передней брюшной стенке (в норме до 2 см).
Рис. 2. Определение толщины кожной складки (а, б)
Увеличение толщины кожной складки - это один из признаков ожирения. Степень ожирения рассчитывается по формуле для определения индекса массы тела:
индекс массы тела = вес (кг)/рост (м2).
Данные об интерпретации значений индекса массы тела представлены в таблице 1.
Таблица 1. Интерпретация значений индекса массы тела
| Интерпретация значения индекса массы тела | Индекс массы тела, кг/м2 | Риск сердечно-сосудистых заболеваний |
| Дефицит массы тела | <18,5 | Низкий |
| Нормальная масса тела | 18,5-24,9 | Обычный |
| Избыточная масса тела | 25-29,9 | Повышенный |
| Ожирение I степени | 30-34,9 | Высокий |
| Ожирение II степени | 35-39,9 | Очень высокий |
| Ожирение III степени | >40 | Чрезвычайно высокий |
При осмотре лица прежде всего оценивается внешний вид, который может иметь характерные особенности при различных заболеваниях. У кардиологических пациентов при митральных пороках сердца может наблюдаться facies mitralis - неестественный румянец лица с сопутствующим цианозом губ, кончика носа и мочек ушей.
При осмотре области шеи у кардиологических пациентов можно выявить набухание яремных вен и их видимую пульсацию, связанные с застоем крови в большом круге кровообращения. О положительном венном пульсе говорят, когда во время систолы желудочков происходят набухание и пульсация яремных вен. Его возникновение связано с повышением давления в правом предсердии и затруднении опорожнения яремных вен во время систолы правого желудочка (например, при недостаточности трикуспидального клапана).
При осмотре области шеи также можно выявить усиленную пульсацию сонных артерий (симптом "пляски каротид"), возникающую при недостаточности аортального клапана.
При исследовании состояния подкожной жировой клетчатки можно выявить наличие отеков, которые у кардиологических пациентов обычно вначале определяются на нижних конечностях, а затем по мере прогрессирования заболевания распространяются на область передней брюшной стенки, на верхние конечности вплоть до развития анасарки, представляющей собой распространенные отеки со скоплением свободной жидкости в полостях.
Измерение окружности голеней проводится на симметричных участках с помощью сантиметровой ленты. Также важно провести измерения на одинаковых расстояниях от костных ориентиров с обеих сторон. При необходимости подобные измерения проводят в динамике. Это исследование может быть информативным при тромбофлебите глубоких вен голени, сопровождающемся нарушением оттока крови по глубоким венам и развитием одностороннего отека. В этом случае будет наблюдаться увеличение объема и окружности пораженной нижней конечности.
Рис. 3. Отеки нижних конечностей
Осмотр кожи включает в себя оценку напряжения, эластичности, степени влажности, а также наличия сыпи и рубцов. Цвет кожи зависит преимущественно от кровенаполнения и количества пигмента. Нормальный цвет кожи - бледно-розовый.
У пациентов с сердечно-сосудистыми заболеваниями можно увидеть цианоз кожи и видимых слизистых оболочек, обусловленный недостаточным насыщением крови кислородом.
У пациентов с тяжелой хронической сердечной недостаточностью может определяться выраженный цианоз, когда синюшную окраску приобретают также и периферические отделы конечностей, кончик носа и мочки ушей (акроцианоз).
Осмотр кардиологического пациента должен обязательно включать осмотр разгибательных поверхностей крупных суставов, а также осмотр век с целью выявления ксантом и ксантелазм.
Ксантома представляет собой очаговое отложение в коже, внутренних органов и тканях холестерина и триглицеридов. Ксантомы, как правило, локализуются на коже разгибательных поверхностей суставов, в области шеи, ягодиц, подбородка.
Довольно часто ксантомы могут локализоваться на ахилловом сухожилии, а также сухожилиях разгибателей ладоней и стоп (сухожильные ксантомы). Локализация ксантомы на веках или в периорбитальной области указывает на наличие ксантелазм.
Ксантелазма представляет собой доброкачественное образование в виде слегка возвышающейся бляшки, как правило, имеющее желтоватую окраску. Наиболее частая локализация - на верхнем веке у внутреннего угла глаза.
У пациентов с врожденными или приобретенными пороками сердца при осмотре области сердца можно обнаружить "сердечный горб", представляющий собой выбухание левой половины грудной клетки в области сердца как следствие кардиомегалии.
Также при осмотре области сердца может определяться пульсация левожелудочкового толчка в области срединно-ключичной линии в пятом межреберье, которая при гипертрофии и дилатации левого желудочка может определяться вплоть до средней подмышечной линии и смещаться вниз в пятое-восьмое межреберье. Видимая пульсация правожелудочкового толчка в третьем-пятом межреберье слева от грудины обычно обусловлена его гипертрофией и дилатацией. Развитие аневризмы левого желудочка может сопровождаться видимой пульсацией в третьем-четвертом межреберье слева между парастернальной и срединно-ключичной линией по левому контуру сердца. При значительной аневризме легочной артерии иногда определяется видимая пульсация во втором межреберье слева от грудины. При значительной аневризме аорты иногда выявляется выпячивание в яремной ямке.
После завершения осмотра грудной клетки и области сердца переходят к пальпации области сердца.
ПАЛЬПАЦИЯ ОБЛАСТИ СЕРДЦА
Пальпация области сердца позволяет оценить левожелудочковый и правожелудочковые толчки, выявить сердечное дрожание.
Под левожелудочковым толчком понимаются ритмичные толчкообразные движения верхушки сердца в сочетании с придаточным смещением прилегающих к ней мягких тканей.
Пальпация левожелудочкового толчка производится в различных положениях больного (стоя, лежа на спине, на левом боку с отведенной кверху и согнутой в локтевом суставе левой рукой).
Правила определения левожелудочкового толчка
-
Указательный, средний и безымянный пальцы правой руки помещают в четвертое, пятое и шестое межреберья соответственно приблизительно на уровне левой средней подмышечной линии (у женщин предварительно отводят левую грудную железу вверх и вправо), основание кисти обращено к грудине.
-
Далее пальцы правой руки постепенно перемещают по направлению к левой границе сердца.
-
При обнаружении пульсации указательный и средний палец кисти помещают в эту зону и определяют характеристики толчка.
Пальпацию левожелудочкового толчка можно облегчить наклоном туловища больного вперед или же во время глубокого выдоха. В этом случае сердце более плотно прилегает к грудной стенке.
Обращают внимание на локализацию (местоположение), площадь, силу, высоту, характер и резистентность (упругость) левожелудочкового толчка.
-
Площадь толчка определяется областью грудной клетки, в которой имеется пульсация. В зависимости от этого толчок бывает локализованным (прикрывается подушечкой одного или двух пальцев) и разлитым (располагается в нескольких межреберьях). У разлитого толчка определяют эпицентр пульсации.
-
Сила толчка измеряется тем сопротивлением, которое оказывает левый желудочек пальпирующим его пальцам. По силе различают слабые, средней силы и усиленные (приподнимающие) толчки.
-
Под высотой подразумевают амплитуду грудной клетки, производимую левым желудочком во время систолы. Левожелудочковый толчок бывает средней высоты и высокий (куполообразный).
-
По характеру верхушечный толчок может быть положительным (т.е. при сердечном сокращении грудная стенка движется вперед) и отрицательным (при сокращении сердца грудная стенка движется внутрь). Отрицательный левожелудочковый толчок определяется при наличии плевроперикардиальных спаек.
-
Резистентность левожелудочкового толчка определяется плотностью и толщиной сердечной мышцы, а также силой, с которой она выпячивает грудную стенку. Резистентность измеряется давлением, которое оказывает левый желудочек на пальпирующий палец, и силой, которую необходимо приложить для его преодоления. Высокая резистентность встречается при гипертрофии левого желудочка.
-
Локализация левожелудочкового толчка. В норме левожелудочковый толчок определяется в пятом межреберье на расстоянии 0,5-1,5 см кнутри от левой срединно-ключичной линии.
У кардиологических пациентов при выраженной гипертрофии левого желудочка с его дилатацией отмечается смещение толчка влево вплоть до средней подмышечной линии и вниз в шестое-седьмое межреберье, с увеличением его площади и силы. Такие изменения наблюдаются у больных с выраженной недостаточностью аортального клапана. При недостаточности митрального клапана происходит смещение левожелудочкового толчка влево и (реже) вниз.
Правожелудочковый толчок обусловлен сокращением прилегающего к грудной стенке правого желудочка. Правожелудочковый толчок наиболее доступен при пальпации в положении пациента лежа на спине.
Правила определения правожелудочкового толчка
-
Предварительно производят осмотр грудной клетки в области абсолютной сердечной тупости.
-
Если там обнаруживают пульсацию, производят пальпацию и оценку характеристик толчка (локализация, площадь, сила, эпицентр пульсации).
-
При отсутствии видимой пульсации осуществляют пальпацию, помещая (на выдохе больного) указательный, средний и безымянный пальцы правой руки врача соответственно в третьем, четвертом и пятом межреберье слева от грудины между стернальной и парастернальной линией.
-
Резко выраженный правожелудочковый толчок указывает на значительную гипертрофию правого желудочка и может встречаться при легочной гипертензии (митральный стеноз, дефект межжелудочковой перегородки, эмфизема легких) или при стенозе устья легочной артерии.
Сердечное дрожание представляет собой вибрацию мягких тканей, обусловленную проведением на переднюю поверхность грудной клетки колебаний, возникающих при сердечных сокращениях. Механизм его образования связан с прохождением крови через узкое отверстие и возникновением низкочастотных колебаний, которые передаются на поверхность грудной клетки. Сердечное дрожание появляется при пороках сердца. В зависимости от периода сердечного цикла, когда возникает и пальпируется сердечное дрожание, выделяют систолическое, диастолическое и систоло-диастолическое дрожание.
Систолическое сердечное дрожание пальпируется:
-
при стенозе устья аорты во втором межреберье у правого края грудины;
-
стенозе устья легочной артерии во втором межреберье у левого края грудины;
-
дефекте межжелудочковой перегородки в четвертом межреберье у левого края грудины.
Диастолическое сердечное дрожание пальпируется:
-
при митральном стенозе в области верхушки (рис. 7 г);
-
стенозе правого атриовентрикулярного отверстия в области мечевидного отростка справа от грудины (рис. 7 д).
Систолодиастолическое дрожание возможно пропальпировать при открытом артериальном (боталловом) протоке во втором межреберье слева от грудины.
Пальпаторно также можно выявить шум трения перикарда (см. соответствующий раздел). При ощупывании околосердечной области иногда определяется так называемый симптом двух молоточков (первый удар соответствует усиленному I тону и пальпируется на верхушке сердца, а второй удар служит эквивалентом акцента II тона на легочной артерии и ощущается во втором межреберье слева от грудины), который наблюдается у больных митральным стенозом. При появлении ритма галопа в области верхушки сердца можно пропальпировать характерный толчок, соответствующий патологическому III тону.
ПЕРКУССИЯ СЕРДЦА
Перкуссия сердца должна проводиться по определенным правилам:
-
в вертикальном положении пациента;
-
при определении границ относительной сердечной тупости используется тихая перкуссия, а при определении границ абсолютной сердечной тупости - тишайшая;
-
перкуссия сердца должна быть припечатывающей, т.е. первый перкуторный удар короткий, отрывистый, второй перкуторный удар - длительный, задерживается на плессиметре;
-
палец-плессиметр при перкуссии сердца всегда располагается параллельно предполагаемой границе;
-
отметка границы при перкуссии всегда проводится по краю пальца, обращенного в сторону ясного (громкого) звука;
-
перкуторные удары наносятся по ногтевому валику.
С помощью перкуссии сердца оцениваются:
-
границы относительной сердечной тупости;
-
границы абсолютной сердечной тупости;
-
ширина сосудистого пучка;
-
конфигурация сердца.
Границы относительной тупости сердца определяются последовательно справа, сверху, а затем слева по моменту появления укорочения перкуторного звука.
Правила определения правой границы относительной тупости сердца
-
Вначале определяют высоту стояния правого купола диафрагмы по правой срединно-ключичной линии, которая влияет на положение сердца и соответствует нижним границам правого легкого.
-
Далее палец-плессиметр перемещают в четвертое межреберье и располагают его вертикально, т.е. параллельно ожидаемой границе по срединно-ключичной линии.
-
Перкуссию ведут по межреберью в направлении края грудины (рис. 8).
-
Отметку границы осуществляют по стороне пальца, обращенного в сторону ясного перкуторного звука.
-
Правая граница в норме располагается в четвертом межреберье по правому краю грудины с максимальным удалением от него не более 1,5 см.
Для диагностики имеет значение смещение границы вправо или кнаружи.
Причины смещения правой границы
-
Внесердечные - гидроторакс или пневмоторакс левосторонний.
-
Кардиальные - все заболевания, сопровождающиеся гипертрофией и дилатацией правого желудочка и правого предсердия.
Правила определения верхней границы относительной тупости сердца
-
Палец-плессиметр устанавливают в первом межреберье таким образом, чтобы его кончик располагался на левой парастернальной линии.
-
Перкуссию проводят сверху вниз по ребрам и межреберьям до появления притупленного звука (рис. 9).
-
Отметку границы осуществляют по верхнему краю пальца-плессиметра, обращенного к ясному перкуторному звуку.
-
Верхняя граница относительной тупости сердца образована ушком левого предсердия.
-
В норме она располагается в третьем межреберье по левой парастернальной линии.
Диагностическое значение имеет ее смещение вверх, что наблюдается при гипертрофии и дилатации левого предсердия (митральный стеноз и недостаточность митрального клапана).
Правила определения левой границы относительной тупости сердца
-
Вначале необходимо определить левожелудочковый толчок, который служит ориентиром.
-
Перкуссию начинают отступя кнаружи на 2 см от определенного левожелудочкового толчка.
-
В том случае, если левожелудочковый толчок обнаружить не удается, перкуссию проводят в пятом межреберье, начиная от передней подмышечной линии по направлению к грудине.
-
В этом случае палец-плессиметр располагают параллельно искомой границе, проводят тихую перкуссию до появления притупления (рис. 10).
-
Отметку левой границы относительной тупости сердца делают по наружному краю пальца-плессиметра, обращенного к ясному перкуторному звуку.
-
Данная граница образована левым желудочком.
-
В норме определяется в пятом межреберье на 0,5-1,5 см кнутри от левой срединно-ключичной линии и совпадает с левожелудочковым толчком.
Для диагностики важно смещение этой границы влево. В патологии причинами этого бывают все заболевания, сопровождающиеся формированием гипертрофии и дилатации левого желудочка. Значительно реже умеренное смещение влево может быть связано с выраженной гипертрофией правого желудочка.
Для выявления границ абсолютной тупости сердца (участка сердца, не прикрытого легкими) применяется тишайшая перкуссия. При этом ориентируются на переход притупленного перкуторного звука в тупой от границ относительной тупости сердца. Однако следует сказать, что информация об абсолютной тупости имеет ограниченное значение и на практике ее границы редко определяют.
Правила определения границ сосудистого пучка
-
Границы сосудистого пучка определяют с помощью тихой перкуссии по концевой фаланге во втором межреберье справа и слева.
-
Палец-плессиметр устанавливается параллельно соответствующему краю грудины по срединно-ключичным линиям.
-
Перкуссию проводят в сторону грудины до появления притупленного звука.
-
Границы отмечают по наружному краю пальца-плессиметра, обращенного к ясному перкуторному звуку.
-
В норме правая и левая границы сосудистого пучка располагаются по соответствующим краям грудины, а размер его поперечника составляет 4-6 см.
-
Сосудистый пучок образуют справа верхняя полая вена и дуга аорты, слева - легочная артерия.
-
Расширение тупости сосудистого пучка может возникать при опухоли средостения.
-
Увеличение тупости во втором межреберье справа возможно при расширении или аневризме аорты, во втором межреберье слева - при расширении легочной артерии.
Для определения конфигурации сердца применяют методику ортоперкуссии по М.Г. Курлову.
Вначале определяют правый контур сердца, затем - левый. Правый контур сердца в норме образован с первого межреберья до III ребра верхней полой веной, а ниже до V ребра - правым предсердием. Левый контур сердца образован с первого межреберья до II ребра нисходящей дугой аорты, во втором межреберье - стволом легочной артерии, на уровне III ребра - ушком левого предсердия, а книзу до пятого межреберья - левым желудочком. Определив конфигурацию сердца, можно измерить длинник и поперечник сердца. Исходная точка длинника - место пересечения правого контура сердца с нижним краем III ребра, а конечная точка - наиболее удаленная точка левого контура сердца в пятом межреберье. В норме размер длинника у мужчин составляет 12-14 см, у женщин - 11-13 см. Поперечник сердца представляет собой сумму перпендикуляров, опущенных на переднюю срединную линию из наиболее удаленных точек правого и левого контуров сердца. В норме у мужчин размер поперечника сердца составляет 10-12 см, у женщин - 9-11 см. Между длинником и поперечником слева можно измерить величину угла, которая дает представление о положении сердца. В результате определения контура у пациента можно сделать заключение о причинах, которые вызвали его изменение. В то же время следует отметить, что в настоящее время в связи с довольно большим субъективизмом в оценке результатов определения конфигурации сердца данная методика применяется в клинической практике сравнительно редко.
АУСКУЛЬТАЦИЯ СЕРДЦА
Выслушивание сердца - один из наиболее ценных физикальных методов его исследования.
При проведении аускультации сердца необходимо соблюдать определенные правила и методические приемы:
-
при проведении аускультации необходимо соблюдение тишины;
-
исследование больного осуществляется в разных положениях (вертикальное и горизонтальное, в случае необходимости на левом боку), если требуется, то при задержке дыхания;
-
в некоторых случаях во время аускультации пациенту предлагают сделать несколько приседаний, подняться по лестнице или пройтись по коридору;
-
врач располагается справа от пациента таким образом, чтобы можно было свободно и правильно приложить фонендоскоп (стетоскоп) к местам выслушивания;
-
в некоторых случаях (например, для выявления ритма галопа) бывает целесообразным воспользоваться методикой непосредственной аускультации (ухом врача).
При проведении аускультации необходимо знать проекцию отверстий сердца и клапанов на переднюю грудную стенку и места наилучшего выслушивания:
-
митральный клапан проецируется в месте прикрепления III ребра к грудине слева;
-
аортальный клапан - по середине грудины на уровне III реберных хрящей;
-
клапан легочной артерии - во втором межреберье у левого края грудины;
-
трехстворчатый клапан - на середине линии, соединяющей места прикрепления к грудине хрящей III ребра слева и V ребра справа.
Места наилучшего выслушивания тонов и шумов сердца не всегда совпадают с анатомической локализацией их источников (клапанов и закрываемых ими отверстий). Места выслушивания клапанов следующие:
-
митральный клапан - область левожелудочкового толчка (пятое межреберье на расстоянии 0,5-1,5 см кнутри от левой срединно-ключичной линии);
-
клапан аорты - второе межреберье у правого края грудины, а также зона Боткина-Эрба (третье-четвертое межреберье у левого края грудины);
-
клапан легочной артерии - второе межреберье у левого края грудины;
-
трехстворчатый клапан - нижняя треть грудины у основания мечевидного отростка.
Таким образом, для аускультации сердца существуют соответствующие точки, выслушиваемые в определенной последовательности. Предложен различный порядок выслушивания этих точек, однако наиболее распространен тот, который отражает убывающую частоту поражения клапанов сердца.
Выслушивание сердца проводится в следующей последовательности (рис. 11):
-
1-я точка - верхушка сердца;
-
2-я точка - второе межреберье справа от грудины;
-
3-я точка - второе межреберье слева от грудина;
-
4-я точка - основание мечевидного отростка;
-
5-я точка или зона Боткина-Эрба (третье-четвертое межреберье слева от грудины).
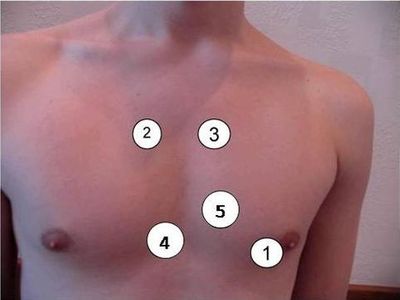
Рис. 11. Точки аускультации сердца
Аускультация сердца позволяет выявить два вида звуковых явлений - тоны и шумы, которые различаются по слуховому восприятию. Однако в любом случае для характеристики того или иного звука следует определить:
-
эпицентр звука;
-
отношение к фазам сердечной деятельности;
-
громкость или интенсивность;
-
продолжительность.
При аускультации сердца здорового человека во всех точках обязательно выслушиваются I и II тоны. Они различны по своим аускультативным свойствам, поэтому основная задача исследователя - научиться их диагностировать.
Говоря о механизмах образования сердечных тонов, бессмысленно рассматривать вибрации стенок сердца, клапанов, стенок сосудов и крови отдельно, ибо в действительности они образуют взаимосвязанную кардиогемодинамическую систему. Механизм образования I тона достаточно сложен, к настоящему времени имеется несколько точек зрения на этот счет.
Основные составляющие компоненты I тона:
-
мышечный (сокращение миокарда в начале систолы);
-
клапанный (вибрация атриовентрикулярных клапанов, клапанов аорты и легочной артерии при повышении внутри желудочкового давления, а также вибрация хорд);
-
сосудистый (вибрация начальных отделов аорты и легочной артерии вследствие их растяжения поступающей кровью под высоким давлением).
Основные составляющие компоненты II тона:
-
клапанный (вибрация закрытых клапанов аорты и легочной артерии, формирующейся разницей давлений на поверхности клапанных мембран, обращенных в просвет сосуда и в полость желудочков);
-
сосудистый (колебания стенок аорты и легочной артерии).
При аускультации сердца прежде всего исследователь должен научиться распознавать I и II тоны. Как говорилось ранее, оба тона выслушиваются во всех точках аускультации и характеризуются разными свойствами.
Свойства I тона:
-
определяется в начале систолы (звучит после длительной паузы);
-
совпадает с верхушечным толчком;
-
несколько опережает пульсацию сонных артерий;
-
громче II тона в области верхушки сердца и у основания мечевидного отростка справа от грудины;
-
продолжительный, низкий.
Свойства II тона:
-
выслушивается в начале диастолы (звучит после короткой паузы);
-
громче I тона во втором межреберье справа и слева от грудины;
-
короткий, высокий;
-
не связан с пульсацией сонных артерий.
Изменения тонов сердца:
-
усиление;
-
ослабление;
-
раздвоение.
Интерпретация основных изменений тонов сердца:
-
об усилении I тона говорят в том случае, когда его громкость в 1-й и 4-й точках аускультации оказывается увеличенной по отношению к II тону по сравнению с нормой;
-
об ослаблении II тона сердца в зоне аорты или легочной артерии говорят в том случае, если громкость II тона оказывается сниженной по сравнению с I тоном во 2-й или 3-й точках асукультации соответственно;
-
в тех случаях, когда при сравнительной аускультации во 2-й или 3-й точке выявляется преобладание II тона, говорят о его усилении или акценте в зоне аорты или легочной артерии;
-
наибольшее диагностическое значение имеет изолированное изменение тонов сердца.
Основные изменения тонов сердца и их причины
| Изменение тонов сердца | Внесердечные причины | Кардиальные причины | ||
| I тон | Усиление | Острая постгеморрагическая анемия (уменьшение кровенаполнения желудочков вследствие тахикардии в сочетании со снижением вязкости крови) | Тахикардия, экстрасистолия, фибрилляция предсердий (уменьшение кровенаполнения желудочков после короткой диастолы) | |
| Митральный стеноз (усиление клапанного компонента, хлопающий I тон) | ||||
| Полная атриовентрикулярная блокада ("пушечный тон Стражеско") | ||||
| Ослабление | - | Недостаточность митрального и трехстворчатого клапанов | ||
| Недостаточность аортального клапана | ||||
| Выраженная гипертрофия левого желудочка (артериальная гипертензия, стеноз устья аорты) | ||||
| Раздвоение | Физиологическое раздвоение - наблюдается к концу вдоха и в начале выдоха и обусловлено увеличением асинхронизма в закрытии створчатых клапанов | Блокада одной из ножек пучка Гиса | ||
| Ранний систолический щелчок с более поздним сосудистым компонентом при атеросклерозе аорты | ||||
| Кажущееся раздвоение при наличии IV тона | ||||
| II тон | Усиление | В зоне аорты | - | Артериальная гипертензия |
| Уплотнение аорты | ||||
| В зоне легочной артерии | Вариант нормы у молодых лиц | Легочная гипертензия (митральные пороки сердца, сердечная недостаточность) | ||
| Ослабление | В зоне аорты | - | Недостаточность аортального клапана | |
| Выраженный стеноз устья аорты (уменьшение выброса и медленного нарастания давления в аорте) | ||||
| В зоне легочной артерии | Недостаточность клапана легочной артерии | |||
| Выраженный стеноз устья легочной артерии | ||||
| Раздвоение | Вариант нормы у молодых лиц | Повышение давления в аорте или в легочной артерии | ||
| Блокада одной из ножек пучка Гиса | ||||
| Оба тона | Усиление | Тонкая грудная клетка | Лихорадочное состояние (тахикардия) | |
| Увеличение площади прилегания сердца к передней стенке грудной клетки | Тахикардия при физической работе и психоэмоциональном напряжении | |||
| Большое количество воздуха в желудке | ||||
| Ослабление | Чрезмерное развитие подкожной клетчатки | Наличие жидкости в полости перикарда | ||
| Эмфизема легких | Значительное снижение сократительной функции миокарда (инфаркт миокарда, диффузный миокардит) | |||
Помимо основных I и II тонов, в некоторых ситуациях можно выслушать дополнительные тоны или экстратоны - III, IV и тон открытия митрального клапана (OS).
Характеристики III тона:
-
возникает в конце периода быстрого наполнения;
-
происхождение до настоящего времени окончательно не установлено;
-
по наиболее распространенной точке зрения, бывает результатом низкочастотной вибрации миокарда в конце быстрого наполнения;
-
при аускультации выслушивается через короткий интервал времени после II тона в конце протодиастолы;
-
выявляется в 1-й и 5-й точках аускультации;
-
III тону, как правило, сопутствует уменьшение громкости I тона;
-
при тяжелых поражениях сердца может выслушиваться трехчленный ритм (наличие I, II и дополнительного III тонов сердца). Это звуковое явление, напоминающее топот скачущей лошади, получило название "ритм галопа". Особенно хорошо он прослушивается при положении пациента лежа на левом боку.
Характеристики IV тона:
-
диастолический;
-
выслушивается в пресистолу перед I тоном;
-
выслушивается чаще в 1-й точке аускультации;
-
ухом воспринимается наличие I, II тонов с IV тоном как мелодию "тра´-та";
-
возникновение связывают с вибрацией миокарда желудочков при усиленном сокращении предсердий;
-
обнаруживается при заболеваниях, сопровождающихся повышением конечно-диастолического давления в левом желудочке - стеноз устья аорты, артериальная гипертензия, диффузный миокардит, постинфарктный кардиосклероз и др.
Характеристики тона открытия митрального клапана (OS):
-
звук, выявляемый после II тона в протодиастолу;
-
выслушивается только в патологии у больных с митральным стенозом;
-
эпицентр аускультации этого звука находится в области верхушки и точке Боткина, но нередко он может выявляться во всех точках аускультации;
-
ухом мы воспринимаем наличие I, II тонов с тоном открытия митрального клапана как мелодию "та´-та-та", или "ритм перепела"; в данном примере выслушивается также диастолический шум.
-
возникновение OS связывают с большим градиентом давления между предсердием и желудочком, характерным для этого порока, и уплотнением клапана вследствие воспалительного процесса.
Другие изменения ритмического рисунка тонов сердца:
▪ значительно изменяется ритмический рисунок тонов сердца при резком учащении сердечных сокращений (до 140 в минуту и более), что может наблюдаться при пароксизмальной тахикардии;
▪ при этом за счет укорочения диастолической паузы и приближения ее продолжительности к систолической нормальный ритм сердца ("та-та-м", "та-та-м") превращается в маятникообразный ритм или эмбриокардию ("та-та-та-та-та-та");
▪ в ряде случаев при аускультации сердца на фоне редких и "глухих" тонов появляется одинокий, очень громкий тон, который получил название "пушечного тона" Стражеско;
▪ механизм возникновения данного тона связывают с одновременным сокращением предсердий и желудочков сердца при полной атриовентрикулярной блокаде, когда в какой-то из кардиоциклов происходит совпадение их сокращений.
После характеристики тонов сердца оценивают частоту сердечных сокращений (в одну минуту) и их ритм:
▪ при правильном сердечном ритме подсчет числа сердечных сокращений проводят за 30 с с последующим умножением полученной величины на 2;
▪ при неправильном ритме сердца (экстрасистолия, фибрилляция предсердий) подсчет частоты сердечных сокращений проводят в течение одной минуты;
В диагностике заболеваний сердца большую роль отводят правильной оценке сердечных шумов. Сердечными шумами называют своеобразные патологические звуковые явления, возникающие вследствие поражений клапанов и закрываемых ими отверстий (табл. 3).
Таблица 3. Классификация шумов сердца
|
Шумы сердца |
Примеры |
|||
|
Внутрисердечные |
Органические |
Систолические |
Шумы изгнания |
Стеноз устья аорты |
|
Шумы регургитации |
Недостаточность митрального клапана |
|||
|
Диастолические |
Шумы изгнания |
Митральный стеноз |
||
|
Шумы регургитации |
Недостаточность аортального клапана |
|||
|
Функциональные |
Систолические |
Систолический шум при анемиях |
||
|
Диастолические |
Шум Грехэма Стилла |
|||
|
Акцидентальные |
Систолические |
- |
||
|
Внесердечные |
Шум трения перикарда |
|||
Далее представлена краткая информация по основным органическим шумам.
Недостаточность митрального клапана
Гемодинамика
-
Укорочение и деформация створок клапана вследствие воспалительного процесса (при органическом поражении).
-
Наряду с нормальным потоком крови из левого желудочка в аорту (рис. 12, сплошная стрелка) регургитация потока крови из левого желудочка в полость левого предсердия во время систолы (рис. 12, пунктирная стрелка).
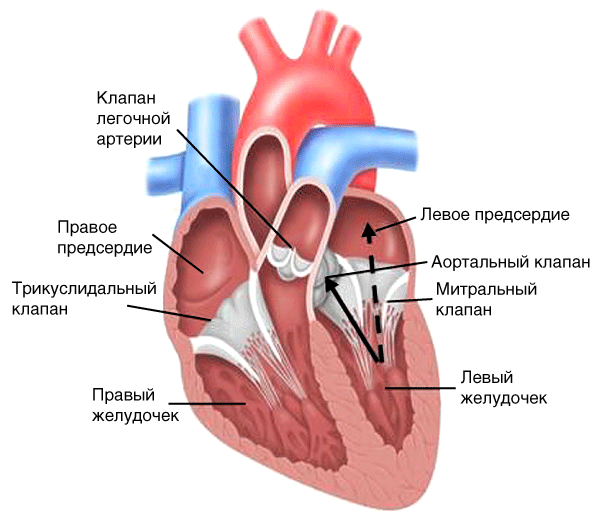
Рис. 12. Гемодинамика при недостаточности митрального клапана
Характеристика шума
-
Эпицентр в области верхушки сердца.
-
Систолический шум.
-
Чаще всего сливается с I тоном (шум регургитации).
-
Частая иррадиация в левую подмышечную область.
-
Может занимать всю систолу (постоянный шум) или часть систолы (убывающий шум) - зависит от степени выраженности недостаточности митрального клапана).
-
Ослабление I тона сердца.
Недостаточность трикуспидального клапана
Гемодинамика
-
Укорочение и деформация створок клапана вследствие воспалительного процесса (при органическом поражении).
-
Наряду с нормальным потоком крови из правого желудочка в легочную артерию (рис. 13, сплошная стрелка) регургитация потока крови из правого желудочка в полость правого предсердия во время систолы (рис. 13, пунктирная стрелка).
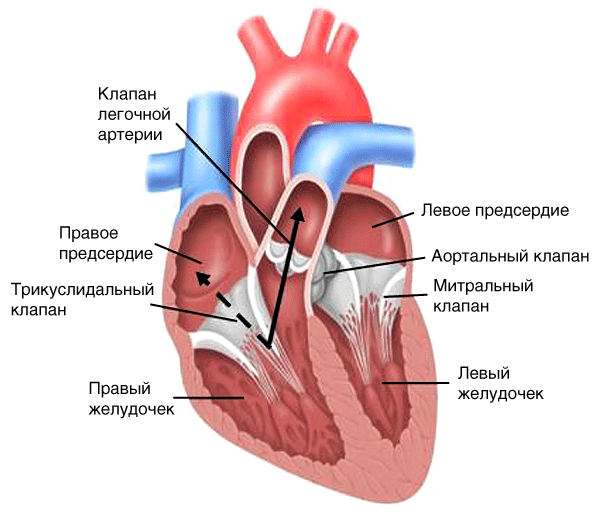
Рис. 13. Гемодинамика при недостаточности трикуспидального клапана
Характеристика шума
-
Эпицентр у основания мечевидного отростка справа от грудины.
-
Систолический шум.
-
Чаще всего сливается с I тоном (шум регургитации).
-
Без иррадиации.
-
Усиливается на вдохе.
-
В ряде случаев ослабление I тона сердца.
Стеноз устья аорты
Гемодинамика
-
Сужение отверстия клапана аорты при его кальцинозе, воспалительном процессе или аномалиях развития (двустворчатый аортальный клапан).
-
Затруднение нормального тока крови из левого желудочка в аорту вследствие сужения отверстия клапана (рис. 14, пунктирная стрелка).
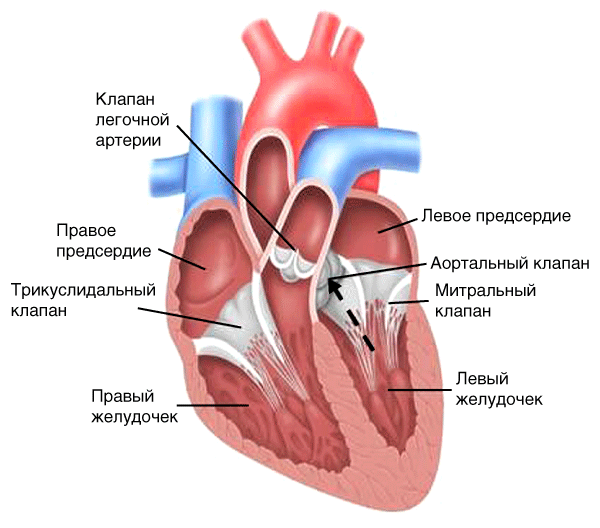
Рис. 14. Гемодинамика при стенозе устья аорты
Характеристика шума
-
Эпицентр во втором межреберье у правого края грудины.
-
Грубый систолический шум.
-
Возникает после I тона (шум изгнания).
-
Иррадиация в яремную ямку, над сонными артериями.
-
Усиливается при наклоне вперед.
-
Шум постепенно нарастает к середине систолы, затем уменьшается ко II тону (ромбовидный шум).
Стеноз устья легочной артерии
Гемодинамика
-
Сужение отверстия клапана легочной артерии преимущественно при срастании створок клапана по комиссурам (чаще врожденный порок), выраженном кальцинозе створок.
-
Затруднение нормального тока крови из правого желудочка в легочную артерию вследствие сужения отверстия клапана (рис. 15, пунктирная стрелка).
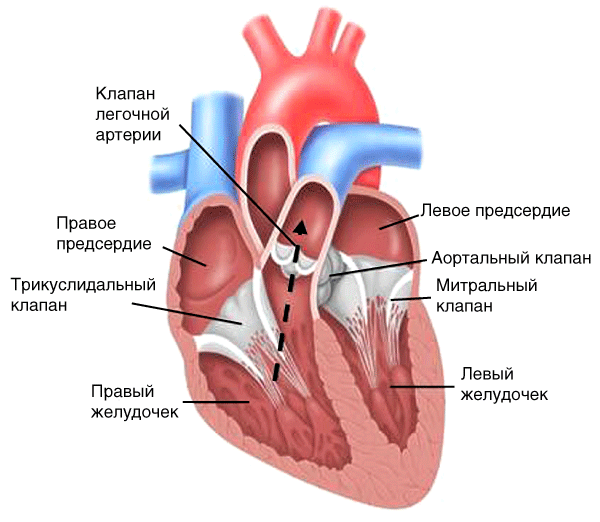
Рис. 15. Гемодинамика при стенозе устья легочной артерии
Характеристика шума
-
Эпицентр во втором межреберье слева от грудины.
-
Систолический шум.
-
Возникает после I тона (шум изгнания).
-
Без иррадиации.
-
Шум постепенно нарастает к середине систолы, затем уменьшается ко II тону (ромбовидный шум).
Дефект межжелудочковой перегородки
Гемодинамика
-
Наличие отверстия в межжелудочковой перегородке.
-
Перемещение крови через данное отверстие из левого желудочка в правый (по градиенту давления) (рис. 16, пунктирная стрелка).
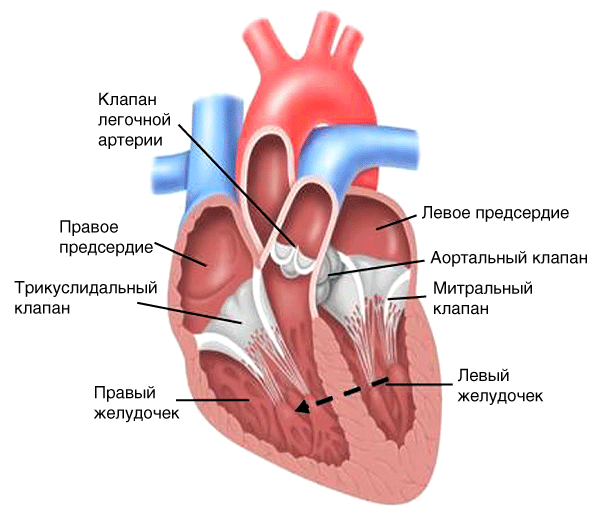
Рис. 16. Гемодинамика при дефекте межжелудочковой перегородки
Характеристика шума
-
Эпицентр в третьем-четвертом межреберье у левого края грудины.
-
Как правило, систолический шум.
-
Громкий и грубый шум.
-
Как правило, сливается с I тоном.
-
Шум имеет одинаковую громкость на протяжении всей систолы (пансистолический).
-
Может определяться акцент II тона в зоне легочной артерии.
Митральный стеноз
Гемодинамика
-
Сужение отверстия митрального клапана вследствие развития спаечного процесса между его створками.
-
Затруднение нормального тока крови из левого предсердия в левый желудочек вследствие сужения отверстия клапана (рис. 17, пунктирная стрелка).
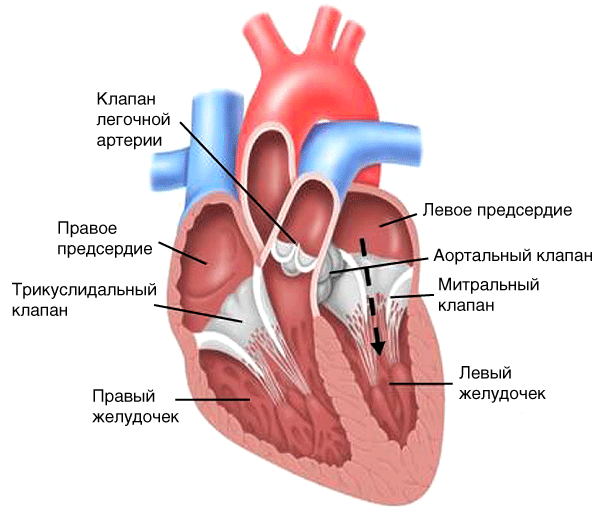
Рис. 17. Гемодинамика при митральном стенозе
Характеристика шума
-
Выслушивается в зоне верхушки и в зоне Боткина-Эрба.
-
Возникает после II тона (шум изгнания).
-
Шум выслушивается в конце первой трети диастолы (поздний протодиастолический) и в конце диастолы (пресистолический). При выраженном стенозе шум может занимать всю диастолу.
-
Шум убывает к середине диастолы, затем к концу диастолы нарастает.
-
Часто выслушивается щелчок открытия митрального клапана после II тона.
Стеноз правого атриовентрикулярного отверстия
Гемодинамика
-
Сужение отверстия трикуспидального клапана вследствие развития спаечного процесса между его створками.
-
Затруднение нормального тока крови из правого предсердия в правый желудочек вследствие сужения отверстия клапана (рис. 18, пунктирная стрелка).
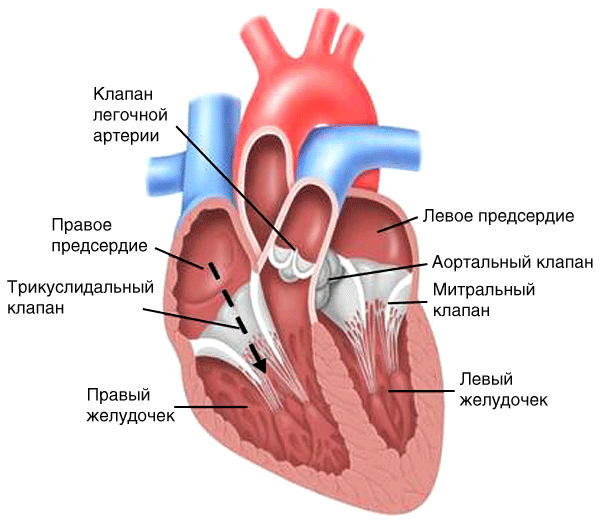
Рис. 18. Гемодинамика при стенозе правого атриовентрикулярного отверстия
Характеристика шума
-
Выслушивается у основания мечевидного отростка справа от грудины.
-
Возникает после II тона (шум изгнания).
-
Диастолический шум.
-
Шум убывает к середине диастолы, затем к концу диастолы нарастает.
Недостаточность аортального клапана
Гемодинамика
-
Укорочение и деформация створок аортального клапана (при органической недостаточности).
-
После окончания изгнания крови в аорту происходит регургитация (обратное движение) крови из аорты в левый желудочек в диастолу (рис. 19, пунктирная стрелка).
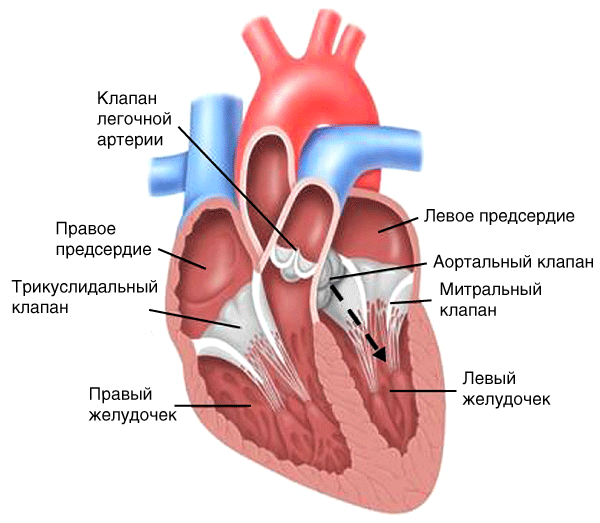
Рис. 19. Гемодинамика при недостаточности аортального клапана
Характеристика шума
-
Сливается со II тоном (шум регургитации).
-
Диастолический шум.
-
Выслушивается во втором межреберье у правого края грудины (эпицентр) и в третьем-четвертом межреберье у левого края грудины (зона Боткина-Эрба).
-
Шум, как правило, носит убывающий характер.
Недостаточность клапана легочной артерии
Гемодинамика
-
Укорочение и деформация створок клапана легочной артерии (при органической недостаточности).
-
После окончания изгнания крови в легочную артерию происходит регургитация (обратное движение) крови из легочной артерии в правый желудочек в диастолу (рис. 20, пунктирная стрелка).
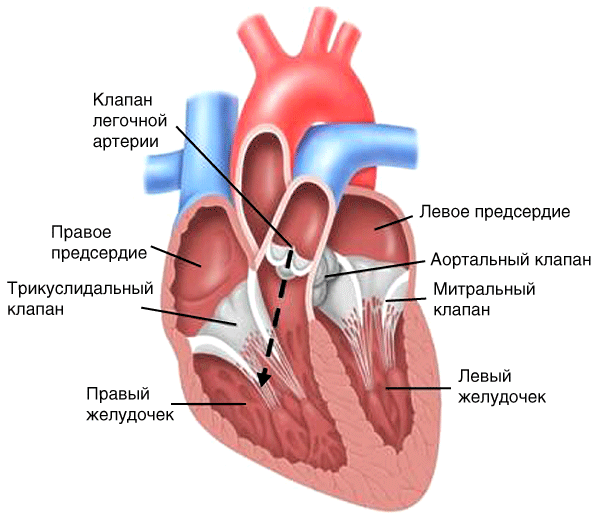
Рис. 20. Гемодинамика при недостаточности клапана легочной артерии
Характеристика шума
-
Сливается со II тоном (шум регургитации).
-
Диастолический шум.
-
Выслушивается во втором межреберье у левого края грудины.
-
Шум, как правило, носит убывающий характер.
Функциональные шумы
-
Возникают при морфологически неизмененных клапанах сердца, без нарушений их строения.
-
Высокоизменчивые.
-
Как правило, мягкие, дующие.
-
Как правило, систолические.
-
Выслушиваются обычно в области верхушки сердца или в зоне легочной артерии.
-
Встречаются при анемиях, лихорадочных состояниях, дисфункции папиллярных мышц, при относительной недостаточности клапанов сердца за счет дилатации полостей левого и правого желудочков, легочной артерии, аорты.
-
Описаны лишь два вида диастолических функциональных шумов: Грехэма Стилла и Остина Флинта.
Шум Грехэма Стилла
-
Диастолический шум.
-
Выслушивается в зоне легочной артерии во втором межреберье у левого края грудины.
-
Связан со II тоном (шум регургитации).
-
Возникает при относительной недостаточности клапана легочной артерии за счет выраженной легочной гипертензии (например, при тяжелом митральном стенозе).
Шум Остина Флинта
-
Диастолический шум.
-
Выслушивается в области верхушки.
-
Возникает при тяжелой органической недостаточности аортального клапана.
-
Наиболее вероятный механизм появления шума заключается в формировании относительного митрального стеноза за счет приподнимания створки митрального клапана струей аортальной регургитации.
Шум трения перикарда
-
Возникает, как правило, у больных фибринозным перикардитом, может возникать при выраженном обезвоживании организма (холера, малярия), при уремии, а также при сращении перикардиальных листков и образовании на них бугорков.
-
В основе появления шума лежит уменьшение количества перикардиальной жидкости и отложение фибрина (появление бугорков) на перикардиальных листках.
-
Шум возникает при движении измененных перикардиальных листков при работе сердца.
-
Шум напоминает царапанье неровных поверхностей.
-
При аускультации часто определяется как близкий к уху.
-
Систолодиастолический шум, может усиливаться во время систолы.
-
Непостоянен как по локализации, так и по продолжительности.
-
Как правило, без иррадиации.
-
Усиливается при надавливании фонендоскопом (стетоскопом) и при наклоне вперед.
Плевроперикардиальный шум
-
Возникает в результате воспалительных изменений в плевре, прилегающей к перикарду.
-
Шум связан с сокращением сердца и соответственно уменьшением его объема, что сопровождается расправлением прилегающего края легкого.
-
Шум появляется при наличии воспаления плевральных листков (шум трения плевры) и выслушивается одновременно с сокращениями сердца.
-
Выслушивается по левому контуру сердца.
-
Имеет четкую связь с дыханием.
-
Сочетается с шумом трения плевры.
Кардиопульмональный шум
-
Возникает при уменьшении объема сердца в систолу и формировании полости отрицательного давления, заполняющегося легкими.
-
Шум производится воздухом, заполняющим альвеолы, синхронно с деятельностью сердца.
-
Усиливается во время вдоха.
-
Как правило, систолический, однако может быть систолодиастолическим при сращении плевральных листков вдоль легочного края, граничащего с сердцем.
-
Как правило, выслушивается по переднему краю долей легких (на границе с сердцем).
-
В редких случаях может выслушиваться в зоне аорты и легочной артерии в диастолу за счет уменьшение диаметра этих сосудов в диастолу.
ИССЛЕДОВАНИЕ СОСУДОВ
-
Вначале выясняют жалобы пациента, связанные с нарушениями кровообращения (зябкость кистей и стоп, боли в икроножных мышцах при ходьбе, ощущение "мертвого" пальца и т.д.).
-
Оценивают окраску кожного покрова.
-
С помощью пальпации оценивают местное снижение температуры кожи в той или иной области.
-
Далее проводят пальпацию артерий.
Пальпация артерий
-
Пальпацию осуществляют кончиками двух-трех пальцев.
-
Выполняют скользящие движения в поперечном к оси артерии направлениям.
-
Оценивают степень пульсации (удовлетворительная или ослаблена).
-
Оценивают состояние стенки артерий (тонкие, эластичные, шероховатые и т.д.).
-
В норме стенки артерий ровные, эластичные.
-
В патологии стенки артерий могут быть плотными, шероховатыми, артерии могут быть извилистыми.
-
Пальпация артерий проводится путем прижатия их к костным образованиям.
Пальпация пульса на лучевой артерии
-
При пальпации пульса на лучевой артерии II-III (или II-IV) пальцы располагаются на передней поверхности предплечья над артерией, а большой палец прижат к тыльной стороне кисти (рис. 21).
-
При пальпации исследуют наполнение, напряжение, величину и форму пульса.
-
Пульс пальпируется одновременно на обеих руках.
-
Пульс на обеих руках при аномалиях расположения или сужении просвета артерий может быть неодинаковым (pulsus differens).
-
При выявлении различного пульса дальнейшее исследование выполняют на той артерии, пульсовые волны на которой лучше выражены.
-
При отсутствии разницы пульса дальнейшее его исследование проводят на одной из артерии.
Характеристики пульса
Частота пульса
-
Частоту пульса при правильном ритме сердца оценивают за 30 с, затем полученное значение умножают на 2.
-
При аритмиях частоту пульса определяют за 60 с.
-
Частота пульса в норме составляет 60-80 в минуту.
-
Частота пульса менее 60 в минуту - брадикардия.
-
Частота пульса более 90 в минуту - тахикардия.
Ритм пульса
-
Правильный ритм - пульсовые волны возникают через одинаковые промежутки времени.
-
Неправильный ритм - пульсовые волны возникают через различные промежутки времени (например, при дыхательной аритмии, экстрасистолии, фибрилляции предсердий и т.д.).
-
Перемежающийся пульс (pulsus alternans), при котором правильно чередуются друг с другом сильная и слабая пульсовые волны.
-
Парадоксальный пульс (pulsus paradoxsus, или pulsus respiration intermittens), когда во время вдоха он становится очень слабым или вовсе исчезает (при слипчивом медиастиноперикардите, спайках перикарда и диафрагмы).
Наполнение пульса
-
О наполнении пульса судят по пульсовому изменению объема пальпируемой артерии.
-
Для определения наполнения пульса после надавливания на артерию проксимальный палец быстро отпускается, а дистальный палец в это время ощутит наполнение артерии кровью.
-
Пульс, дающий ощущение обильного наполнения, называется полным (pulsus plenus), а противоположный ему - пустым (pulsus vacuus).
Напряжение пульса
-
Напряжение пульса - сопротивление артерии нажиму давящего пальца.
-
Для определения напряжения пульса необходимо поместить на лучевую артерию 2-3 пальца правой руки. Проксимальный палец надавливает на артерию, а дистальный палец в это время пальпирует пульс.
-
Сила, которую необходимо приложить, пока дистальный палец не перестанет ощущать пульсацию, дает представление о напряжении пульса.
-
Пульс может быть твердым (pulsus durus) или мягким (pulsus mollis).
-
Напряжение пульса отражает уровень артериального давления.
-
Очень напряженный, почти несжимающийся под давлением пальца пульс называется "проволочным" пульсом.
Высота пульса
-
Величина (высота) пульса - амплитуда колебаний стенки артерий во время прохождения пульсовой волны.
-
В основном величина пульса складывается из его наполнения и напряжения.
-
При большой амплитуде колебания стенки артерий (в результате увеличения ударного объема крови и снижения тонуса сосудистой стенки) пульс становится высоким или большим (pulsus magnus).
-
При уменьшении колебания стенки артерии (снижение ударного объема крови и повышение тонуса сосудистой стенки) пульс становится низким или малым (pulsus parvus).
-
Очень слабый пульс (мягкий и пустой) называется нитевидным (pulsus filiformis).
Форма (скорость) пульса
-
Форма (скорость) пульса зависит от быстроты изменения объема пальпируемой артерии.
-
Быстрое растяжение и такое же быстрое спадение стенки артерии приводит к появлению скорого пульса (pulsus celer). Скорый пульс может наблюдаться при кратковременном психогенном возбуждении сердечной деятельности, при недостаточности аортального клапана, гипертиреозе.
-
Медленный подъем и медленный спад пульсовой волны способствует возникновению медленного пульса (pulsus tardus). Он наблюдается при стенозе устья аорты.
Виды пульса
-
При пульсе низкого напряжения и достаточного наполнения зачастую вслед за главной пульсовой волной следует отчетливая вторая волна, которая как эхо следует за первой. Такой пульс называется дикротическим (pulsus dycroticus) , и он часто наблюдается при инфекционных заболеваниях (брюшной тиф и др.).
-
При частом пульсе вторая волна нередко приходится на подъем следующей основной волны. Такой пульс носит название анакротического (pulsus anacroticus).
-
При некоторых заболеваниях (например, при недостаточности клапана аорты) можно обнаружить так называемый капиллярный (артериолярный) пульс (симптом Квинке).
-
Он объясняется быстрым изменением объема мелких артериол (быстрым расширением и спадением их стенок) во время систолы и диастолы сердца.
-
Для выявления капиллярного пульса необходимо несильно надавить на кончик ногтя (до образования белого пятна) или можно потереть кожу лба. При наличии капиллярного пульса во всех случаях появляется ритмичное побледнение и покраснение исследуемого участка.
Аускультация артерий
-
При проведении аускультации артерий чаще всего ограничиваются выслушиванием сонной, подключичной, плечевой и бедренной артерий.
-
Сонную артерию выслушивают кнутри от грудино-ключично-сосцевидной мышцы на уровне верхнего края щитовидного хряща.
-
Подключичную артерию выслушивают под ключицей в области дельтовидно-грудного треугольника (ямка Моренгейма).
-
Плечевую артерию выслушивают в локтевом сгибе при вытянутой руке.
-
Бедренную артерию выслушивают под пупартовой связкой, в положении больного лежа при немного ротированном кнаружи бедре.
-
У здорового человека можно выслушать два тона на сонной и подключичной артериях, которые связаны с напряжением стенки артерий во время систолы (I тон) и проведением звуковых колебаний со створок клапана аорты при их закрытии (II тон).
-
При аускультации других артерий тоны, как правило, не выслушиваются.
-
Если II тон на аорте отсутствует (недостаточность аортального клапана), то он не выслушивается и над артериями.
-
В редких случаях при недостаточности аортального клапана на бедренной артерии можно обнаружить два тона (двойной тон Траубе), появление которых объясняют колебаниями стенок бедренной артерии во время систолы и диастолы сердца.
-
Кроме этого, тоны на периферических артериях могут возникать при выраженной гипертрофии левого желудочка и при тиреотоксикозе вследствие усиленной пульсации сосудов.
-
При выслушивании артерий в некоторых случаях могут определяться и шумы (чаще систолические), которые иногда носят проводной характер (на сонных и подключичных артериях при стенозе устья аорты), в ряде случаев возникают при ускорении кровотока и снижении вязкости крови (аневризма артерии) или при сужении артерии (за счет сдавления извне).
-
При недостаточности аортального клапана на бедренной артерии при небольшом ее сдавлении фонендоскопом может выслушиваться так называемый двойной шум Дюрозье. Первая фаза этого шума возникает во время систолы в результате сужения просвета артерии при сдавлении, вторая фаза - во время диастолы за счет обратного тока крови.
Осмотр вен
-
У здоровых людей, особенно у мужчин, занимающихся тяжелым физическим трудом, зачастую можно обнаружить расширение вен на руках, причем эти вены при подъеме рук вверх быстро спадаются.
-
При развитии у больных правожелудочковой недостаточности расширенные вены верхних конечностей плохо спадаются при возвышенном положении рук.
-
Расширение вен голеней наблюдается у многорожавших женщин, что может приводить к появлению локальных отеков на нижних конечностях, появлению гиперпигментации и трофических расстройств.
-
Венозный застой, возникающий в результате компрессии вены извне (опухолью) или ее закупоркой (тромбом), приводит к расширению коллатералей, представляющих собой систему венозных анастомозов.
-
При опухолях средостения в результате сдавления верхней полой вены может происходить расширение вен шеи, грудной клетки и верхних конечностей.
-
При тромбозе нижней полой вены, при развитии портальной гипертензии появляется расширение вен боковой поверхности брюшной стенки, связывающих системы верхней и нижней полых вен (симптом "головы медузы").
-
При развитии воспалительных изменений стенки вены (флебит, тромбофлебит) во время пальпации можно выявить инфильтраты по ходу вены в виде плотных и болезненных тяжей. Чаще всего это становится возможным при исследовании поверхностных вен стопы, голени, бедра (ветви большой подкожной вены ноги).
Аускультация вен
-
У здорового человека при аускультации вен каких-либо звуковых явлений выслушать не удается.
-
При резко выраженной анемии над луковицей яремной вены (bulbus v. jugularis) в надключичной области, чаще справа, можно выслушать непрерывный (почти вне зависимости от сокращения сердца) низкий музыкальный шум ("шум волчка").
-
Этот шум усиливается при глубоком вдохе и повороте головы в противоположную сторону. Появляется он в результате ускоренного протекания крови с пониженной вязкостью через луковицу яремной вены, стенки которой плотно прикреплены к окружающим тканям и представляют постоянное расширение кровяного русла.
-
Особого диагностического значения этот шум не имеет, тем более, что в ряде случаев он может наблюдаться и у здоровых людей.
Измерение артериального давления
-
Артериальное давление представляет собой силу, с которой кровь воздействует на стенки сосудов.
-
Величина артериального давления зависит от сердечного выброса, периферического сосудистого сопротивления, количества и вязкости крови, объема сосудистого русла.
-
Различают артериальное давление систолическое, диастолическое, пульсовое и среднее.
-
Систолическое артериальное давление возникает в артериальной системе вслед за систолой сердца в момент максимального подъема пульсовой волны.
-
Диастолическое артериальное давление возникает в период диастолы сердца, когда происходит спадение пульсовой волны.
-
Пульсовое давление представляет собой разницу между систолическим и диастолическим давлением.
-
Среднее артериальное давление - усредненное по времени кардиоцикла давление, характеризующее движущую силу кровотока.
Методика измерения артериального давления
-
В практической медицине для измерения артериального давления применяют аускультативный метод Н.С. Короткова с помощью сфигмоманометра (тонометра).
-
Прежде чем приступать к измерению артериального давления у пациента, необходимо убедиться в исправности самого аппарата (целостность манжетки, сохранность груши и т.д.). При использовании ртутного тонометра следует обратить внимание, чтобы уровень ртути в стеклянной трубке соответствовал нулевой отметке.
-
При выборе манжетки нужно помнить, что оптимальная ее ширина должны составлять 13-14 см, а длина - 50 см.
-
Перед наложением манжетки из нее предварительно необходимо выпустить воздух, край манжетки, к которому примыкает резиновая трубка, должен быть обращен книзу и располагаться на 2-3 см выше локтевой ямки.
-
Манжетка закрепляется таким образом, чтобы между ней и кожей можно было поместить один палец.
-
Рука пациента (несколько согнутая в локтевом суставе) лежит на ровной поверхности с ладонью обращенной вверх, мышцы ее должны быть расслаблены.
-
Мембрана фонендоскопа прикладывается к локтевой ямке достаточно плотно, но без сильного давления.
-
Далее (при закрытом вентиле) начинают нагнетать воздух в манжетку, создавая давление на 20-30 мм рт.ст. выше того уровня, при котором исчезают все звуки на сосуде и перестает определяться пульс ниже места компрессии.
-
Последующее "сбрасывание" давления в манжетке должно осуществляться медленно (примерно со скоростью 3-5 мм рт.ст. в секунду).
-
После определения уровня систолического давления, которому соответствует момент появления четких тонов Короткова, последующий сброс давления может быть более быстрым (примерно 5-10 мм рт.ст. на каждый выслушиваемый тон).
-
Диастолическое давление соответствует тому давлению в манжетке, при котором тоны начинают резко стихать.
-
При первом измерении артериального давления у пациента желательно определить его на обеих руках, поскольку полученные показатели могут отличаться друг от друга. В ряде случаев может потребоваться повторное (с интервалом в несколько минут) троекратное измерение артериального давления (особенно у возбужденных больных) с последующим определением средних величин.
-
Для диагностики некоторых заболеваний большое значение имеет определение артериального давления на нижних конечностях. В данном случае манжетка накладывается на бедро, а воронку фонендоскопа помещают на подколенную артерию. Больной при этом находится в положении лежа на животе. Полученные цифры систолического давления (измеренные таким образом на бедренной артерии) примерно на 10-40 мм рт.ст. превышают систолическое давление на плечевой артерии, а диастолическое давление набедренной артерии оказывается таким же, как и на плечевой артерии.
-
Отклонение артериального давления от нормы наблюдается достаточно часто.
-
Повышение артериального давления выше нормы (до 140 и 90 мм рт.ст. и более) носит название гипертонии.
-
Стойкое повышение артериального давления наблюдается при эссенциальной гипертонической болезни и симптоматических гипертензиях.
-
Снижение артериального давления носит название гипотония. Наблюдается она при острой сосудистой недостаточности, инфаркте миокарда, диффузном миокардите.
-
Резкое увеличение пульсового давления (в результате умеренного повышения систолического давления и выраженного снижения диастолического давления) характерно для недостаточности аортального клапана (во время диастолы часть крови возвращается обратно к сердцу, что приводит к быстрому снижению диастолического давления), для гипертиреоза (в результате снижения тонуса артериол).